Innledning
Finnålsaspirasjonscytologi (FNAC) er en etablert metode i utredning av brystsvulster og er sentral i den tverrfaglige utredningsmodellen som benyttes ved de brystdiagnostiske sentrene i Norge. Bildediagnostikk, klinisk undersøkelse og prøvetaking gjøres på samme dag. Den største fordelen med FNAC er at prøven kan tolkes med en gang og at en diagnose kan gis samme dag. I praksis blir dette gjort ved de brystdiagnostiske sentrene som har kompetanse og ressurser til dette. I tillegg kan utstrykene benyttes til tilleggsundersøkelser, som for eksempel immuncytokjemi, in situ hybridisering og andre molekylærbiologiske tester (1).
Hormonreseptorundersøkelser gir viktig prognostisk og predikativ informasjon om respons på hormonell terapi (2-3). Det er vist at hormonell terapi (tamoxifen/aromatasehemmere) i østrogenpositive svulster reduserer dødelighet, sjansen for tilbakefall og for å utvikle kreft i det andre brystet (2, 4). I dag brukes både immuncytokjemi og immunhistokjemi til bestemmelse av østrogen- og progesteronreseptorer i mammakarsinom. I mange tilfeller blir hormonreseptorundersøkelse utført først ved immuncytokjemi på finnålsaspiratet og senere ved immunhistokjemi på snitt fra operasjonspreparatet. Dette er kostbart, og er muligens unødvendig dersom immuncytokjemi er en pålitelig metode. Immuncytokjemi kan også være nyttig ved planlegging av preoperativ behandling og i tilfeller hvor operative inngrep er uønsket eller kontraindisert.
Denne studien er en retrospektiv kvalitetsundersøkelse av patologiresultater hvor hovedmålet var å undersøke om immuncytokjemisk undersøkelse for østrogen- og progesteronreseptorer utført på finnålsaspirat fra mammakarsinom gir de samme resultater som immunhistokjemisk undersøkelse utført på snitt fra operasjonspreparater fra de samme pasientene. I de tilfellene det ikke var samsvar mellom immuncytokjemi og immunhistokjemi, ønsket vi å finne årsaker til det. Vi ønsket også å finne forklaringer til hvorfor hormonreseptorundersøkelser ikke ble utført etter finnålsaspirasjon.
Materiale og metode
Klinisk materiale
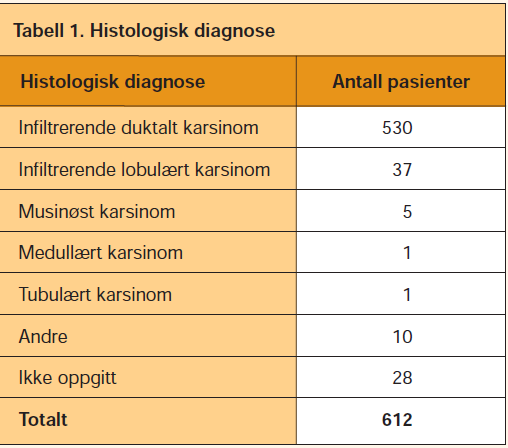
Cytologi- og histologiresultatene fra alle pasienter behandlet for brystkreft som hadde gjennomgått FNAC som ledd i utredningen mellom år 2000 og 2005, ble hentet fra den elektroniske databasen ved Avdeling for patologi og medisinsk genetikk, St. Olavs hospital i Trondheim. Det var i alt 612 pasienter som hadde gjennomgått finnålsaspirasjon i dette tidsrommet. I 232 tilfeller ble østrogen- og progesteronreseptorstatus undersøkt på både finnålsaspirat og operasjonspreparat. For de resterende pasienter ble hormonreseptorstatus bestemt ved hjelp av enten immuncytokjemi eller immunhistokjemi. Pasientens alder, tumorstørrelse, histologisk type og grad, samt metastaser, ble også registrert.
Finnålsaspirasjonscytologi
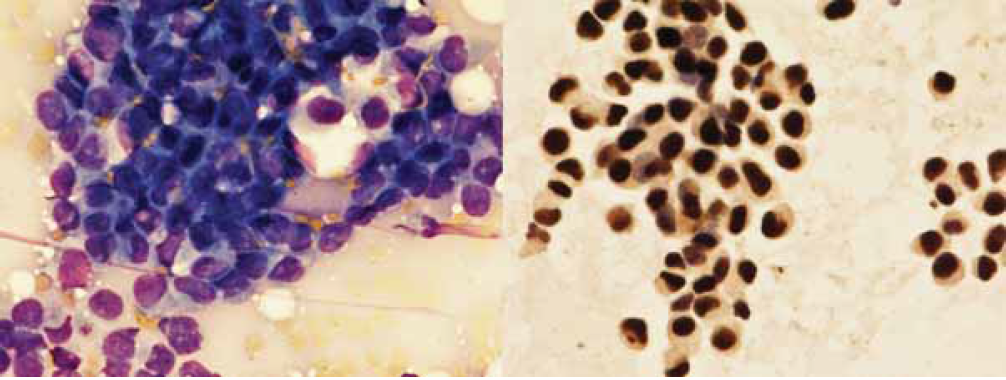
Gjennom hele perioden ble finnålsaspirasjon utført av patologer og utstrykene ble enten fiksert i etanol før farging med Papanicolaou (PAP) eller lufttørket før farging med May-Grünwald-Giemsa (MGG) (figur 1).
Lufttørket materiale for immuncytokjemi ble oppbevart ved -20 ºC innen en til fire timer etter at aspirasjonen var utført. Utstryk med flest celler ble valgt til primærdiagnostikk ved hjelp av visuell inspeksjon av de ufargede utstrykene. Mengde materiale, fravær av fettvev (som lett kan identifiseres) og prøvetakerens erfaring bidro i denne vurderingen. Om nødvendig ble flere glass brukt til primærdiagnostikken. De øvrige utstryk ble brukt til immuncytokjemi dersom det var nok materiale.
Diagnosen var basert på vurdering av i) mengde materiale; ii) cellenes type, størrelse, variasjon i størrelse og form, kromatinmønster; iii) grad av dissosiasjon av cellene; iv) andel nekrose; v) stromale elementer og vi) cytologiske tegn på invasiv vekst (5).
Eksklusjonskriterier
Pasienter som hadde gjennomgått neoadjuvant kjemoterapi ble ikke inkludert i studien, såfremt de ikke hadde fått utført nålebiopsi hvor immunhistokjemi hadde blitt gjort i forkant av kjemoterapien (6). For å unngå den teoretiske muligheten for endringer i svulstbiologi og for å være sikker på at det dreide seg om den samme tumor, ble tilfeller hvor det hadde gått over tre måneder mellom finnålsaspirasjonscytologi og kirurgi/nålebiopsi ekskludert. En pasient ble ekskludert på dette grunnlag.
Immuncytokjemi og immunhistokjemi
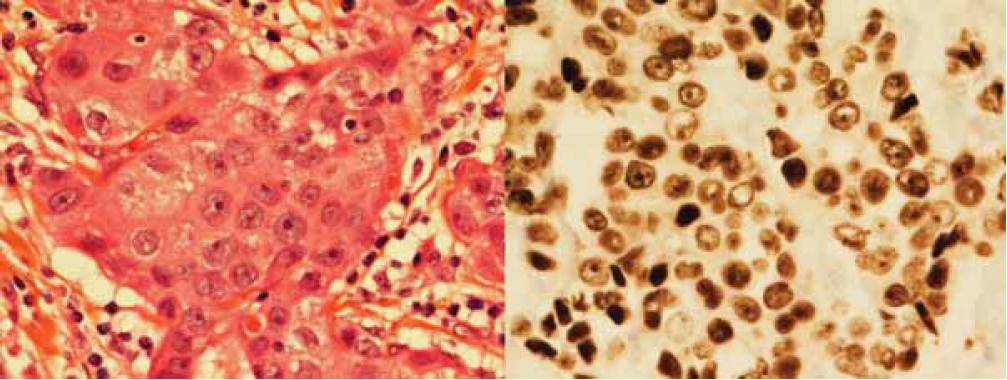
Metoden for hormonreseptorundersøkelse har endret seg i perioden 2000-2005. Det ble benyttet ulike typer forbehandling, antistoffer og deteksjonssystemer. Samme antistoff og deteksjonssystem ble imidlertid brukt for både immuncytokjemi og immunhistokjemi for samme pasient. I hele perioden ble trykkoking brukt som forbehandling, men tid og buffer varierte noe. Immunhistokjemi ble utført på 4μ tynne snitt fra formalinfiksert parafininnstøpt biopsimateriale. Immuncytokjemi og immunhistokjemi tolkes som positivt resultat dersom over 10 % av cellekjernene viser positiv farging (se figurer). Under 10 % positive kjerner tolkes som negativt resultat (7).
Statistiske metoder
Dataene ble analysert i SPSS versjon 13. Student T-test ble brukt til å identifisere ulikheter i svulstens størrelse. Linear-by-linear association ble brukt til å finne forskjeller i histologisk grad, metastaser og alder. Pearson Chi-kvadrattest ble brukt til å finne forskjeller i histologisk diagnose. P-verdier under 0,05 ble regnet som signifikante. For sammenligning av immuncytokjemi og immunhistokjemi ble det regnet ut konkordans, kappaverdi (ĸ), sensitivitet, spesifisitet, positiv prediktiv verdi (PPV) og negativ prediktiv verdi (NPV).
Etikk
Prosjektet ble før gjennomføring vurdert av Regional komité for medisinsk- og Helsefagligforskningsetikk til å være et kvalitetssikringsarbeid, og dermed ikke fremleggingspliktig for komiteen.
Resultat
Histologisk type og grad, svulstens størrelse, metastasestatus og pasientens alder.
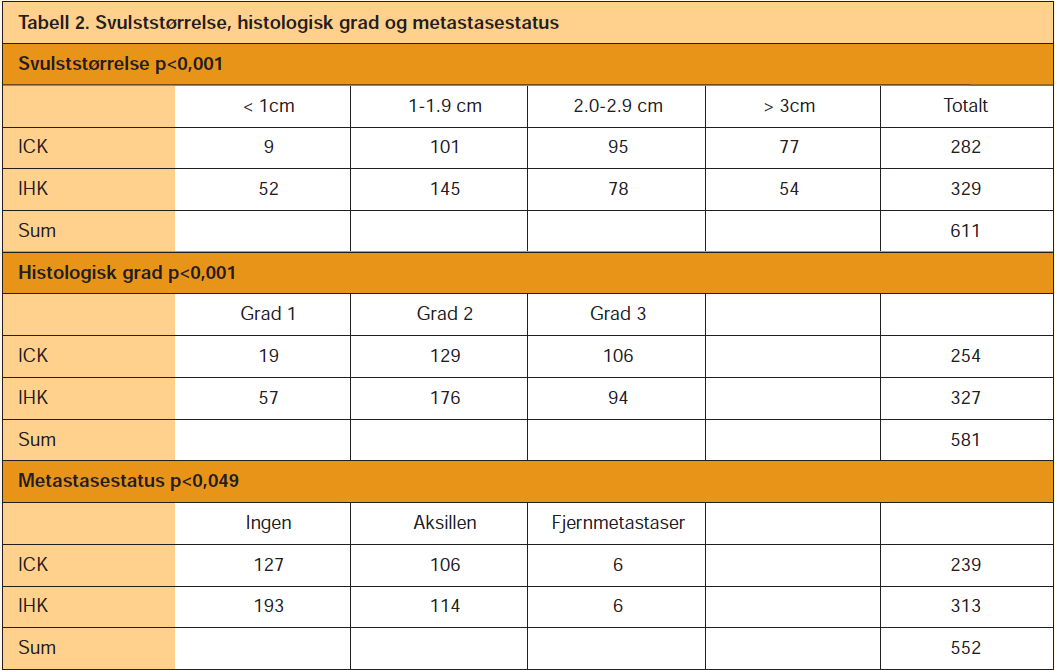
Det var i alt 612 pasienter som hadde gjennomgått finnålsaspirasjon i dette tidsrommet. Histologisk type er vist i tabell 1. Svulstens størrelse, histologisk grad og metastasestatus er vist i tabell 2.
Immuncytokjemi ble utført i 282 av de 612 tilfellene. Både immuncytokjemi og immunhistokjemi ble utført i 232 tilfeller og kun immunhistokjemi ble utført i 330 tilfeller. Vi sammenlignet de 282 som hadde fått utført immuncytokjemi med de 330 som hadde fått utført kun immunhistokjemi og fant signifikante forskjeller i svulstenes størrelse og histologisk grad, samt pasientenes alder og metastasestatus.
Ved sammenligning av pasienter som kun hadde fått utført immuncytokjemi med de som kun hadde fått utført immunhistokjemi fant vi flere svulster over 2 cm i diameter og færre svulster under 2 cm i immuncytokjemigruppen. Gjennomsnittelig svulststørrelse var 2,1 cm for de med immuncytokjemi og 1,7 cm i for de med immunhistokjemi, mens den var 1,8 cm for alle de 612 pasientene. Det var i tillegg flere grad 3 svulster og færre grad 1 svulster i gruppen som hadde fått utført immuncytokjemi sammenlignet med de som bare hadde fått utført immunhistokjemi. Videre var det flere pasienter med metastase i immuncytokjemigruppen.
Gjennomsnittsalderen for pasienter vurdert kun med immuncytokjemi var 61,9 år, og for pasienter vurdert med immunhistokjemi 57,8 år. Av de 612 pasientene var 144 (23,5 %) over 75 år, og av disse var 90 (62,5 %) i immuncytokjemigruppen og 54 (37,5 %) i immunhistokjemigruppen (p<0,001).
Vi fant ingen signifikante forskjeller mellom de to gruppene når det gjaldt histologisk diagnose (p=0,120). Det var imidlertid færre tilfeller av lobulært karsinom i immuncytokjemigruppen (15; 5,9 %) sammenlignet med immunhistokjemigruppen (22; 6,7 %).
Hormonreseptorer
Tabell 3 viser resultatene for immuncytokjemi og immunhistokjemi hos de 232 av pasientene som fikk utført hormonundersøkelser på begge prøvetypene. Østrogenreseptorer ble undersøkt ved hjelp av både immuncytokjemi og immunhistokjemi i 229 tilfeller og progesteronreseptorer ble testet med begge metodene i 209 tilfeller. Det var full enighet mellom immuncytokjemi og immunhistokjemi 176 tilfeller. I 56 av de 232 tilfellene var resultatene forskjellige for østrogenreseptorer, progesteronreseptorer eller begge. Kun åtte av de 56 pasientene hadde ulikt resultat for både østrogen- og progesteronreseptor.
Det var full overensstemmelse mellom immuncytokjemi og immunhistokjemi for østrogenreseptorer i 204 av 229 tilfeller (89,1 %) (ĸ = 0,56). Det ga en sensitivitet på 89,4 % og spesifisitet på 87,5 %. Positiv prediktiv verdi (PPV) var 97,1 % og negativ prediktiv verdi (NPV) var 63,6 %. For progesteronreseptorer var det overensstemmelse mellom immuncytokjemi og immunhistokjemi i 170 av 209 tilfeller (81,3 %) (ĸ = 0,68). Det ga en sensitivitet på 78,3 og en spesifisitet på 87,3 %. PPV var 92,3 % og NPV var 67,4 %.
Diskusjon
Immuncytokjemisk testing for østrogen- og progesteronreseptorer på celleutstryk fra mammakarsinom kan være nyttig når det planlegges neoadjuvant og i tilfeller hvor pasienten er inoperabel eller har tilbakevendende sykdom. En annen fordel med finnålsaspirasjonscytologi er at det er lett å gjenta gjennom sykdomsforløpet (8-9).
Immuncytokjemisk farging for østrogen- og progesteronreseptorer har vist seg å korrelere bra med både biokjemisk analyse og immunhistokjemi (10-11). Kvaliteten på finnålsaspirasjonscytologiske utstryk er avhengig av ferdighetene til den som utfører prøvetakingen (12-13), men også svulstens størrelse, histologisk type og grad påvirker mengden cellemateriale i preparatet. Våre resultater viser flere små svulster i gruppen som hadde kun fått utført immunhistokjemi, noe som kan forklares ved at FNAC ikke ga nok materiale til at hormonundersøkelser kunne utføres. Det er vanskeligere å få tilstrekkelig materiale til tilleggsundersøkelser fra en liten svulst enn fra en større svulst. Videre fant vi flere grad 1 og færre grad 3-svulster i immunhistokjemigruppen. Dette kan muligens forklares ved at grad 1-svulster ofte inneholder færre tumorceller og en større andel bindevev enn mer høygradige svulster, noe som kan resultere i mer cellefattige utstryk som er lite egnet til immuncytokjemisk undersøkelse.
Videre fant vi færre metastaser til aksillen og fjernmetastaser blant de som kun hadde fått utført immunhistokjemi. Det kan forklares med at flere i denne gruppen hadde små svulster. Pasientene i denne gruppen var også yngre sammenlignet med immuncytokjemigruppen. Det er mulig at dette kan forklares av klinikerens valg av utredningsmetoder for denne pasientgruppen. På den annen side er det en del eldre pasienter som ikke gjennomgår kirurgisk behandling, og da er immuncytokjemi en velegnet metode for hormonundersøkelser. Femti av pasientene i vår studie hadde kun fått utført immuncytokjemi, hvorav 72 % var over 75 år. Det kan tyde på at pasientens alder¸ sykdomsutbredelse og eventuell komorbiditet har ført til at pasienten ikke har blitt operert eller utredet videre for sin kreftsykdom.
Våre funn er i overensstemmelse med resultatene fra andre studier (14-17). Færre tilfeller ble testet for progesteronreseptor enn østrogenreseptor, noe som kan forklares med at østrogenreseptorundersøkelse kan ha vært prioritert i de tilfellene hvor cellematerialet var sparsomt. Et gjennomgående problem er antall falske negative ved immuncytokjemi i forhold til immunhistokjemi. Det kan muligens forklares med mengde cellemateriale tilgjengelig for immuncytokjemisk undersøkelse. Så langt vi kjenner til er det ikke noen enighet om hvor mange celler som er nødvendig for å kunne gi en akseptabel vurdering når det gjelder hormonreseptorstatus ved immuncytokjemi i brystkreft. Lundy og medarbeidere (18) anbefaler at utstryk med færre enn 100 kreftceller skal betraktes som utilfredsstillende for hormonreseptorundersøkelse. Layfield et al (19) beskriver krav til materialmengde for utstryk i rutinediagnostikk. Vi anbefaler at disse kravene også gjelder for cytologiske utstryk beregnet for hormonreseptorundersøkelse.
Tap av antigenisitet kan forekomme i lufttørkede utstryk. Fiksering i formalin (20) eller umiddelbar frysing er anbefalt for å unngå skade på epitopene (21-22). Mammografiundersøkelsens kvalitetsmanual anbefaler rask fiksering fordi tørkeartefakter kan oppstå i løpet av få sekunder, men den skiller ikke på bruk av lufttørkete og alkoholfikserte preparater (23). Det er likevel rapportert NPV mellom 63-67 % selv når kreftceller fra finnålsaspirasjon ble umiddelbart fiksert i 3,7 % formaldehyd (10). Weintraub og kollegaer (11) fikk høy korrelasjon mellom immuncytokjemi og immunhistokjemi ved bruk av radioligandbindende analyse. NPV var på 93 % for ER-immuncytokjemi utført på celler som først hadde ligget i Hanks løsning med pH på 7,4 før de ble preparert og fiksert i 10 % fosfatbufret formalin.
En annen forklaring på hvorfor det kan oppstå falske negative resultater ved immuncytokjemi er at svulsten inneholder få hormonreseptorpositive celler (mellom 10-50 %). I vår studie var det ikke mulig å undersøke dette på en god måte, fordi andelen positive celler ved immuncytokjemi i flere av tilfellene ikke var oppgitt. Likevel fant vi at bare tre av de falske negative østrogenreseptortilfellene og 12 av de falske negative progesteronreseptorpasientene var oppgitt til å ha 10-50 % positive celler ved immunhistokjemi. Opplysning om prosentvis andel av positive celler var imidlertid ikke oppgitt for en rekke av tilfellene. Det ble derfor vanskelig å undersøke hvorfor immunhistokjemi og immuncytokjemi ikke korrelerte. Årsakene til at prosentandelen ikke er oppgitt er ukjent, men trolig skyldes det varierende praksis blant patologene som tolket resultatene. Fem tilfeller viste positivitet for østrogenreseptor ved immuncytokjemi, mens de var negative ved immunhistokjemisk undersøkelse. Tilsvarende tall for progesteron var 9 tilfeller. En mulig forklaring kan være at cytologiprøven ikke er tatt fra en representativ del av svulsten, En annen mulighet er tolkningsfeil, særlig ved svak farging (24). Falsk negativ immunhistokjemi er også mulig, selv om dette er mindre sannsynlig. På grunn av kort tidsintervall mellom cytologi og histologi er det liten sannsynlighet for at tumorbiologien har endret seg. Nye retningslinjer fra Norsk Brystcancer Gruppe (NBCG) setter grensen for positiv østrogenreseptorer ved 1 % noe som i praksis betyr at funn av noen få positive celler tyder på at svulsten er østrogenreseptor positiv (7). Dette vil føre til at flere pasienter vil få antiøstrogenbehandling enn tidligere.
I en studie av Tafjord og medarbeidere (24) ble 70 immunfarginger fra 71 pasienter reevaluert og det ble funnet overensstemmelse på 98 % for ER og 91 % for PR. Skår ut fra patologirapportene før reevaluering var henholdsvis 89 % og 63 % (24). Av ulikhetene skyldes 53 % cytologifunn, 10 % histologifunn og 17 % prøvetakingen. I 20 % av tilfellene var det ikke mulig å få gjort en reevaluering på grunn av at prøven ikke var tilgjengelig eller at kvaliteten var suboptimal (24).
Vanskelighetene med lav andel celler med positiv farging og svak intensitet av fargingen illustreres bra i studien utført av Rhodes og medarbeidere (25). Deres studie inkluderte 200 laboratorier i 26 ulike land. De fant at en av tre laboratorier ikke klarte å finne positiv farging i tilfeller hvor østrogenreseptorpositive svulster viste lav andel positiv farging (10-50 %) (25). Antigengjenvinning ble av Rhodes og medarbeidere regnet som et av det viktigste trinnene når det gjaldt reproduserbarhet for immunhistokjemi. Studien til Rhodes undersøkte immunhistokjemi og viste at en reduksjon i fargeintensitet fører til en reduksjon i andel celler bedømt som positive (26). Dette understreker behovet for optimalisering av metoden og kalibrering av tolkningen. Dette er i også høy grad gjeldende for immuncytokjemi.
Konklusjon
Vi konkluderer med at immuncytokjemisk bestemmelse av hormonreseptorer på finnålsaspirasjonsutstryk er en pålitelig metode i tilfeller med positiv immunfarging. I tilfeller med negativ immunfarging, bør en vurdere å gjenta undersøkelsen på vevsbiopsi. Gode prosedyrer for alle trinn fra prøvetaking til tolkning er en forutsetning for å unngå tilfeller med falske negative resultater.
Hovedbudskap
- Østrogen- og progesteronreseptorstatus i brystkreft kan undersøkes på finnålsaspirasjonscytologiske utstryk.
- Dette kan være til stor nytte for pasienter som ikke skal gjennomgå kirurgisk behandling.
- Ved negative resultat for hormonreseptorer bør en vurdere å gjenta undersøkelsen på operasjonspreparatet.
Takk
Takk til Avdeling for patologi og medisinsk genetikk, St Olavs Hospital for utlån av materiale til studien.